Галина Титиш
Головний економіст з питань охорони здоров’я барселонського офісу ВООЗ Мелітта Якаб працює з Україною лише півтора роки. Але зізнається: усе, що вона бачить в нашій країні, їй дуже знайоме.
“У мене таке враження, що я вже це зустрічала в інших країнах”, – каже Меліта, яка з 2004 року працює з пострадянськими країнами.
За цей час вона допомагала реформувати медицину в Молдові, Казахстані, Киргизстані й Таджикистані, відтак нинішня ситуація в Україні їй дуже нагадує проблеми, з якими вже мали справи уряди інших країн.
Разом із двома колегами вона написала книгу про зміни у сфері охорони здоров’я країн з перехідною економікою – “Health Financing Reform: Lessons from Countries in Transition”.
Меліта Якаб – випускниця Гарварду з докторським ступенем цього вузу саме в економіці сфери охорони здоров’я. Але про складні особливості фінансів у цій сфері говорить просто і наводить багато прикладів.
За день до нашої зустрічі Меліта разом із представниками робочої групи по реформі фінансування охорони здоров’я МОЗ презентувала концепцію реформи медицини в Україні. Потребу змін вона проілюструвала графіком, на якому відображені різні країни за рівнем витрат на медицину.
За даними 2013 року, Україна виділяла на систему охорони здоров’я 12% з держбюджету і в цьому рейтингу була між Грецією та Естонією з-поміж 53 держав-членів Європейського регіону ВООЗ.
Але при цьому наші пацієнти змушені купувати своїм коштом ліки при госпіталізації і платити гроші лікарям. Адже більша частина коштів з держбюджету йде на утримання великої і часом застарілої інфраструктури.
У результаті цього неефективного підходу, платежі пацієнтів в Україні значно вищі, ніж в Естонії і Греції.
Відтак команда реформаторів представила свій варіант змін у системі фінансування медицини. Пропонується втілити кілька принципово нових речей.
По-перше, надати лікарням автономію у розпорядженні коштами, аби вони самі могли вирішувати, як використовувати гроші для утримання лікарень та надання якісних послуг пацієнтам. Держава при цьому має стежити за якістю надання цієї послуги і моніторити показники захворювання у регіоні, який обслуговує певний постачальник медичних послуг – первинна ланка, амбулаторія і лікарня.
По-друге, пропонується створити Національну агенцію, яка розпоряджатиметься грошима, виділеними на лікування пацієнтів в Україні.
Ця агенція укладатиме контракти з постачальниками медичних послуг і платитиме гроші відповідно до того, скільки людей і з якими захворюваннями приходитимуть отримати допомогу. Тобто пропонується запровадити формат “гроші ходять за пацієнтом”,коли хворий отримує в лікарні пакет послуг, а держава відшкодовує медзакладу витрачені на лікування кошти.
При цьому, безкоштовним все не стане – держава гарантує лікування лише певного переліку хвороб – так званий “Державний гарантований пакет медичних послуг”. Вразливі категорії населення при цьому мають бути звільнені від будь-яких інших платежів.
Ця концепція наразі лише на стадії обговорень. Про всі запропоновані нововведення ще говоритимемо детально.
З Мелітою ми зустрілись, аби виділити можливі ризики при реформуванні, помилки інших пострадянських країн, які пройшли шлях України десять років тому, і способи боротьби з хабарями лікарям.
СФЕРА ОХОРОНИ ЗДОРОВ’Я – ЦЕ ДУЖЕ ОСОБЛИВИЙ РИНОК. В УСЬОМУ МАЄ БУТИ БАЛАНС
– Про які помилки пострадянських країн нам варто пам’ятати?
– Загалом їх дві: коли країни заходили надто далеко при реформуванні, і навпаки – коли робили надто мало.
Наприклад, у першому випадку країни хотіли позбутись всього, що роблять уряди – централізації, планування тощо і повністю перейти на ринкові відносини, запровадивши приватне страхування і приватних надавачів послуг, як це діє в США.
Таким повністю ринковим шляхом пішли деякі країни з кавказького регіону. Але в цих країнах залишився високий рівень платежів “з кишені”, деяким групам людей важко отримати медичну допомогу.
Адже сфера охорони здоров’я – це дуже особливий ринок, і він не функціонує так, як ринок продажу комп’ютерів.
Зрештою, людина не завжди може правильно визначити, чи вона отримує кваліфіковану допомогу, чи ні. Адже “купує” цю послугу з огляду на те, що може побачити – а це скоріше такі речі, як обладнання і стан самої лікарні.
Це часто призводить часто до того, що називається “медична гонка озброєння” – в умовах конкуренції медзаклади починають активно інвестувати у дороге обладнання і дорогі відновлювальні роботи, аби привабити більше пацієнтів. Але це не обов’язково гарантує якісну клінічну медичну допомогу. І, звичайно, підвищує вартість системи.
Візьмімо Сінгапур. У цій країні уряд дуже вірить у ринок і конкуренцію, намагаються робити так, аби лікарні дуже конкурували між собою.
Та навіть уряд Сінгапуру був вимушений визнати, що лише конкуренція не гарантує низьких цін у системі охорони здоров’я, тому уряд має втручатись.
В усьому має бути баланс: деякі речі уряди роблять справді добре, тоді як щось інше справді треба делегувати ринку.
Це хороша ідея – дозволити приватному сектору бути залученим у надання послуг і створювати умови ранку. Але для фінансів у системі охорони здоров’я і зменшення вартості цін на послуги для населення, краще, аби уряд мав певні важелі.
Тому дуже важлива функція держави як страховика, за допомогою створення національної агенції, яка передбачена в концепції реформування української медицини.
У вас пропонується створити таку державну агенцію, яка закуповуватиме послуги в регіонах.
Постачальники послуг (медичні заклади – авт.) можуть заходити на цей ринок і укладати контракти з цією національною агенцією.
Друга помилка, про яку я згадала – коли уряди не роблять достатньо багато.
Наприклад, Киргизстан. Вони запровадили цього національного закупівельника послуг, і все інше, що зараз пропонується в Україні, зокрема плата за окремого пацієнта і платежі на основі пролікованих випадків.
Але міністерство фінансів і казначейство Киргизстану залишились працювати за старою філософією. Вони вважали, що лікарні мають продовжувати працювати за детальними рядками бюджету, що призвело до конфлікту між новими ініціативами і старими правилами.
Уявіть, що лікарня має автономію. І каже, що надаватиме послуги за новими правилами для 10 тисяч людей. МОЗ каже: добре, ви самі вирішуєте, як ви будете їх забезпечувати послугами – наймати ще одну медсестру чи лікаря, купувати авто, аби їздити по домівках і так далі. Ми лише контролюватимемо якість і показники.
Далі ця лікарня йде у казначейство. А там їй кажуть: а який у вас штат працівників і які у них зарплати, скільки ви плануєте купити ліків – і ми вам дамо гроші за цими пунктами. Коли лікарні казали, що хочуть купити авто для того, аби лікарні могли їздити на дім, казначейство не могло цього зробити.
Тобто виходить інший бюджет з розрахунку на те, скільки у вас людей працює. А це суперечить логіці реформи, яка передбачала, що діяти треба не згідно з чітким планом, а ресурси можна перерозподіляти в межах своїх потреб.
У результаті дещо з того, що ми планували, не реалізувалось, бо ми не мали достатньо гнучкості в межах самої системи.
– Які Ви бачите ризики при проведенні реформи в Україні? Що може піти геть не так, і чого варто не робити?
– Перший ризик – це не надання автономії постачальникам медичних послуг. Бо тоді вони не зможуть надавати послуги. По суті, це передумова для проведення реформи. При цьому я не кажу зараз у контексті будь-якого з законопроектів, які подано до ВР.
Йдеться про автономію лікарень у ширшому значенні слова. Є багато способів це зробити.
Другий ризик – контроль за створенням цієї національної агенції. Більшість європейських країн мають таку агенцію.
Є багато способів формування бюджету цієї агенції, але у її руках буде зосереджено приблизно 10% бюджету країни. Це величезні фінансові ризики – треба бути певним, що ці гроші розподіляються правильно, прозоро, що кожна копійка, яка туди надходить, відслідковується.
Мені здається, що якщо у вас це вийде, все вдасться.
Давайте уявимо, що цю агенцію очолюють якісь не дуже хороші люди, призначення відбулось не за професійними якостями, а по якихось інших принципах. Тоді у руках цих людей опиниться від 10 до 12% бюджету країни. Тому тут мають діяти сильні системи контролю.
І більшість країн з цим справились. Вони роблять це по-різному.
Один з варіантів – коли ця агенція дуже близька до міністерства охорони здоров’я, яка, по суті, є його департаментом. Її директора призначає міністр охорони здоров’я, чи це може бути урядовим призначенням. У такому випадку МОЗ насправді розробляє стратегію, а агенція її лише втілює. Наприклад, міністр визначає, як ми платимо лікарням, а вже сама агенція укладає контракт.
Інший варіант – коли ця агенція більш незалежна і створюється як державна агенція, у неї є Наглядова рада директорів з урядовців (наприклад, міністра охорони здоров’я, міністра фінансів та кількох інших, а також спеціалістів з питань охорони здоров’я).
Ця рада призначає директора агенції, вона ж його звільняє. Агенція звітує напряму цій раді. Це модель, яка працює в Естонії.
Тут агенція більш віддалена від уряду і більш незалежна, але у неї є дуже сильна Наглядова рада.
Я не знаю, який варіант є найкращим для України, ми ще працюємо над різними варіантами. І ті, хто прийматимуть рішення, керуватимуться перевагами і недоліками різних варіантів.
ЛІКАРНЯ НА 10 ЛІЖОК МОЖЕ ДАВАТИ ФАЛЬШИВЕ ВІДЧУТТЯ БЕЗПЕКИ І ПРАВИЛЬНОГО ЛІКУВАННЯ
– Коли я почула про формат “гроші ходять за пацієнтом”, одразу пригадала історію з ваучерами для учнів у школах Грузії. Вони теж обирали, де вчитись, і деякі школи були дуже переповнені, тоді як у віддалених гірських районах були змушені закритись.
Тут може виникнути схожа ситуація – коли деякі лікарні не матимуть пацієнтів, тоді як інші будуть переповнені і до лікарів стоятимуть величезні черги пацієнтів. Ви враховували ці ризики? І що планується зробити, аби такі проблеми не виникли?
– Тут важливо розуміти, що коли ми говоримо про формат “гроші ходять за пацієнтом” йдеться не про те, що людина отримує їх на руки. Це працює по-іншому: ми знаємо, куди ви йдете, і оплачуємо ваше лікування.
Лікарня нам звітує, що ви прийшли до неї і, приміром, народили дитину. Тоді ми заплатимо цій лікарні за пологи.
Цей механізм покаже, куди людям подобається йти, аби отримати лікування.
– Тоді що робити з тим, що деякі медзаклади не матимуть достатньо грошей, а інші навпаки – не зможуть справлятись з обсягами роботи?
– У вас проходять процеси децентралізації, і відповідь на це питання має бути знайдена на регіональному рівні.
При цьому на досить великому регіональному рівні.
Якщо ми говоримо про медичну сферу, йдеться про 1-1,5 мільйонів людей.
Але нам треба дослухатись до людей, розуміти, куди вони хочуть йти лікуватись, бо це буде для нас показником, який укаже, де є хороші умови.
Має бути певний план у тому, як працює система лікарень. Навіть у країнах, де є ринкові механізми і “гроші ходять за пацієнтом”, уряд чи місцева влада залишає за собою певний рівень контролю за плануванням інфраструктури. І це все робиться у діалозі з населенням – вирішується, що може бути раціональним розподілом лікарень.
Крім зручності, у системі охорони здоров’я є ще один важливий показник, який називається“variation in healthcare”.
У США було дуже багато досліджень про помилки лікарів. Я зараз говорю не про те, що можна було б лікувати інакше, чи зробити більше. Йдеться саме про лікарську помилку, яка коштує системі багато грошей.
Вони з’ясували, що “кількість має значення”.
Тобто, якщо лікарі бачать надто мало прикладів певної хвороби, то вони погано вміють її лікувати. Якщо лікарня працює лише з двома випадками раку на рік, ймовірність того, що вона зможе його добре діагностувати і пролікувати, дуже мала.
Це ще більш помітно у хірургії – якщо лікар не робить операції дуже часто, його результати будуть не такими хорошими, як у лікаря, який це робить тричі на день.
Це не якісь припущення – це наукові дані за останні 20 років.
Це призводить до того, що потрібно визначити найнижчий безпечний рівень для різного типу лікування.
Тепер подумайте про лікарні на 10 ліжок. Це дуже малий об’єм допомоги, яку вони мають надавати. Тому такі лікарні не є достатньо безпечними для проведення певного типу операцій.
Відтак задля безпеки пацієнтів робиться так, що для проведення хірургічних операцій краще поїхати у віддаленішу лікарню, але в якій цих операцій робиться більше. Бо лікарня поблизу може давати фальшиве відчуття безпеки і правильного лікування.
Країни почали централізувати певні типи надання допомоги і визначати об’єм допомоги.
Якщо лікарня робить меншу кількість цих послуг, з нею не укладають контракт на надання цих конкретно послуг. Тому спостерігається рух від маленьких лікарень.
Тут ще є фінансове питання. Адже для того, аби лікувати на сучасному рівні, треба мати сучасне обладнання, лабораторії.
Візьмімо до прикладу інсульт. Аби визначити, чи це геморагічний інсульт (через розрив стінок судини) чи ішемічний (через закупорювання судини мозку), потрібно мати доступ до МРТ. Від визначення типу інсульту залежить тип лікування – тому важливо діагностувати, що це саме за інсульт.
МРТ не можна поставити у кожну маленьку лікарню – жодна країна не може собі цього дозволити.
Відтак ви можете лікувати пацієнта в маленькій лікарні і вгадувати, який саме тип інсульту ви лікуєте – або ж інвестувати у дуже хороші служби швидкої та доставку хворих у обласний чи районний центр, і вже там забезпечувати хворим дуже хороше лікування.
ПЕРШЕ, ЩО ВАРТО ЗРОБИТИ – ПРИБРАТИ НЕФОРМАЛЬНІ ПЛАТЕЖІ ЗА МЕДПРЕПАРАТИ
– Презентуючи концепцію реформи, Ви вказали, що у 2013 році Україна виділяла на цю сферу 12% усіх надходжень до бюджету. Це немало, і більшість країн теж виділяють від 10 до 15%. Але при цьому в Україні гроші розподіляються вкрай неефективно. Чи Ви робили розрахунки, яку кількість лікарень треба буде закрити, аби оптимізувати ці цифри? Скільки лікарів, медсестр звільнити?
– Я не думаю, що зараз взагалі йдеться про закриття і звільнення. Тут треба робити крок за кроком, і якісь рішення про закриття-відкриття лікарень мають приймати громади.
Я розумію страхи людей з цього приводу, але зараз про це мова взагалі не йде. А тим більше – про звільнення лікарів.
В контексті звільнення численної кількості лікарів, я бачила лише кілька країн, де таке було, і я не думаю, що Україна може собі це дозволити – багато з ваших лікарів виїхали закордон. І є лікарні, де не вистачає лікарів.
Стосовно аналізу бюджету. 12% – це частина коштів з бюджету, які йдуть на охорону здоров’я у 2013 році. Я не бачила останніх цифр.
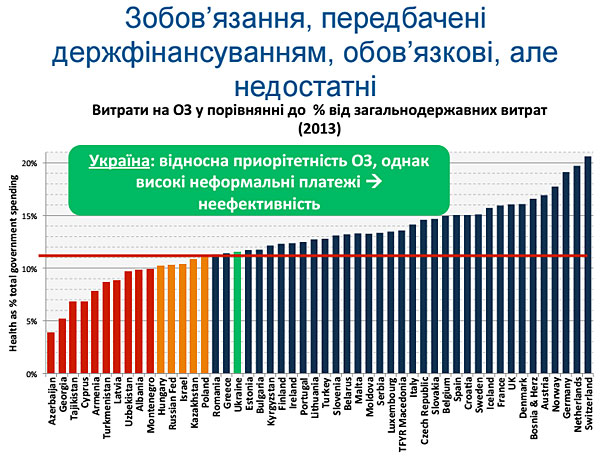 |
| Слайд з презентації Мелітти. На ньому зазначені витрати на охорону здоров’я у порівнянні до загальнодержавних витрат |
– Зараз це, якщо я не помиляюсь, 8,5%.
– Якщо це 8,5%, то це не просто зменшення суми на охорону здоров’я, це ще питаннязменшення пріоритету охорони здоров’я. Але ж Україна – європейська країна, 8,5 % – це дуже мало.
Але тут важливо навіть не це, а можливість планувати і прогнозувати. Бо якщо за 2 роки відбувається стрибок від 12 до 8,5% – то це погано, бо лікарні не можуть розвиватись і планувати щось на майбутнє у таких непередбачуваних умовах.
Це дуже помітно у комерційному секторі – коли умови непередбачувані, інвестицій нема.
– Крім того, в Україні досить велика частка грошей, які пацієнти платять лікарям у кишеню за надання певної послуги. Які є моделі боротьби з ними?
– Це дуже складне питання, бо такі платежі існують і в країнах центральної Європи. Та й у моїй рідній країні, Угорщині, – пацієнти все ж іноді доплачують постачальникам медичних послуг .
Але в Україні ви платите не лише лікарю, медсестрі – ви ще й маєте купити ліки.
У ВООЗ ми використовуємо дуже нейтральне висловлювання для цього – “неформальні платежі”. Дехто називає це формою корупції, ми так не робимо, бо вважаємо це симптомами глибшої хвороби системи охорони здоров’я .
Ця хвороба – неефективність системи охорони здоров’я, коли недостатньо коштів виділяється на нормальну оплату праці персоналу, і нема достатньо грошей на закупівлю ліків.
Перше, що варто зробити – прибрати неформальні платежі за медпрепарати. Це цілком реалістична мета. Вона вимагає загальної реформи в системи з нової закупівельною агенцією медичних послуг, нових платіжних механізмів, автономії постачальника, гарантованого державою пакету медичних послуг і моніторингу.
Значно важче справитись з неформальними платежами персоналу, бо це стосується не лише низьких зарплат, але й культури.
У багатьох країнах до цього досить толерантне ставлення. Уряд думає так: вони отримують чимало неформальних платежів, тому їм не дуже потрібне підвищення зарплати.
З іншого боку, усі це ненавидять, як пацієнти, так і лікарі. Але їм доводиться з цим якось жити.
Я дуже песимістична стосовно того, що ви можете щось із цим зробити.
Є країни, які спробували криміналізувати такі платежі. Пригадую, як в Таджикистані прийняли закон, який передбачав, що якщо лікаря впіймають за тим, як він бере неформальні платежі, він піде до в’язниці. Навіть не штраф, а саме до в’язниці.
Як тільки так зробили з першим же лікарем, було дуже сильне суспільне збурення – не лише від лікарів, але від населення, яке сказало: “Це несправедливо”.
Бо якщо уряди не платять лікарям, то як вони можуть так чинити?
В іншому випадку, країни підняли лікарям зарплати, аби вони не отримували неформальних платежів. Але суми цих неформальних платежів теж зросли. Так було в Киргизстані.
Тому я дуже скептична стосовно цього. Але, сподіваюся, з часом, з більш високою заробітною платою, поліпшенням умов праці, моніторингом, ми можемо повернутися до цього запитання. Але це вимагає часу.
РЕФОРМА МАЄ БУТИ “ПРИВЛАСНЕНА” ЛІКАРЯМИ І НАСЕЛЕННЯМ –ТОДІ ВОНА НЕ ЗУПИНИТЬСЯ З ПРИХОДОМ НОВОЇ КОМАНДИ
– Багато лікарів не дуже зацікавлені у якихось змінах, бо вони якраз отримують багато грошей через такі неформальні платежі. Але вони – стейкхолдери реформи. Яким чином її все таки “проштовхувати”?
– Лікарі – точно стейкхолдери. Вони мають бути частиною рішень, і треба з ними працювати.
Адже реформа триватиме 10-20 років, тому вона не може залежати від кількох людей, які можуть колись піти.
Ця реформа має бути “привласнена” лікарями і населенням – бо тоді вона не зупиниться з приходом нової команди. Має бути консенсус хоча б по основних принципах реформи.
Але якщо ви спитаєте лікаря: чи хоче він працювати у медзакладі без автономії, з купою хабарів, чи у нормальній лікарні, яка має багато можливостей, – звісно, він вибере останнє.
– Попри багато спільних рис в Україні з іншими пострадянськими країнами, що у нас є такого специфічного, що варто враховувати при реформуванні?
– За останні 25 років у вас було багато локальних експериментів. Пілоти з фінансування, є багато регіональних досвідів. Але вони не могли зрости через свою локальність.
Тож зараз можна внести їх у план реформ. Це ситуація з win-win (коли виграють обоє).
– Що першим можуть відчути пацієнти при правильному проходженні реформи і коли?
– Першим буде зменшення фінансового навантаження.
Ми зараз промоніторимо, скільки ліків купують пацієнти при госпіталізації, і я думаю, що якщо реформа запрацює, вам не треба буде купувати всі ці ліки.
Другим буде покращення у якості надання послуг. Це стосується не лише реформи фінансів – є багато донорів, які хочуть допомогти. Я сподіваюсь, ви зможете інвестувати у первинну ланку, аби мати ланки поліклініки, амбулаторії рівня 21 століття.
Це ви мали б відчути вже за 5 років. Якщо ні, то ми погано робимо роботу (сміється).
За 5-10 років мали б покращитись умови у лікарнях.
Але все це зараз лише на папері. І ми в критичній точці, коли треба рухатись до імплементації. І є ймовірність того, що цього не станеться.
Якщо ці документи так і залишаться папірцями у моїй теці і не будуть імплементовані, бо їх не підтримає міністерство фінансів, уряд, парламент – тоді нічого з цього не станеться.
І ваша система продовжуватиме погіршуватись.




Comments